こんにちは!
「レントゲンは体に悪くない?」「毎回撮る意味はあるの?」
患者様からよくいただくご質問のひとつです。
結論から言うと、歯科のレントゲンは“必要な場面で最小限に、目的を持って撮る”のが正解。
そして被ばく量はきわめて少なく、安全性が高いのが現在の標準です。
今回のブログはそんなレントゲンの必要性について解説したいと思いますので
最後までお付き合いのほどお願いします。
目次
なぜ歯科でレントゲンが必要なのか
お口のトラブルの多くは肉眼では見えない場所で進行します。
歯と歯の間のむし歯(隣接面う蝕):初期は見た目で気づきにくく、バイトウイングという撮影法が最も感度よく発見できます。
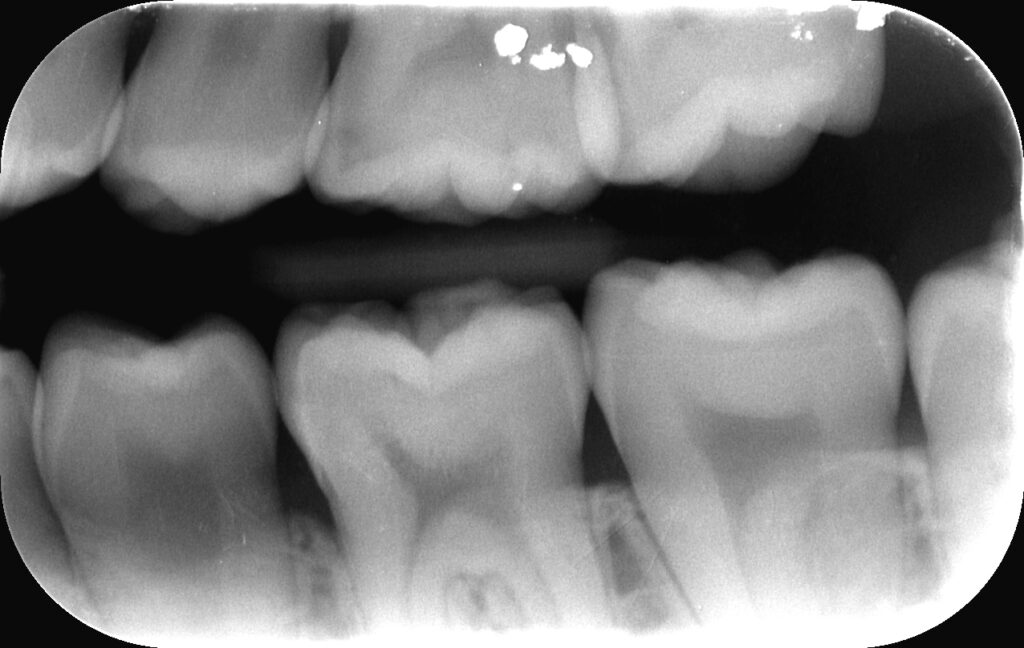
歯根の先の炎症や歯根破折、根管内の形態:デンタル(口内法)や症例により歯科用CTで評価します。
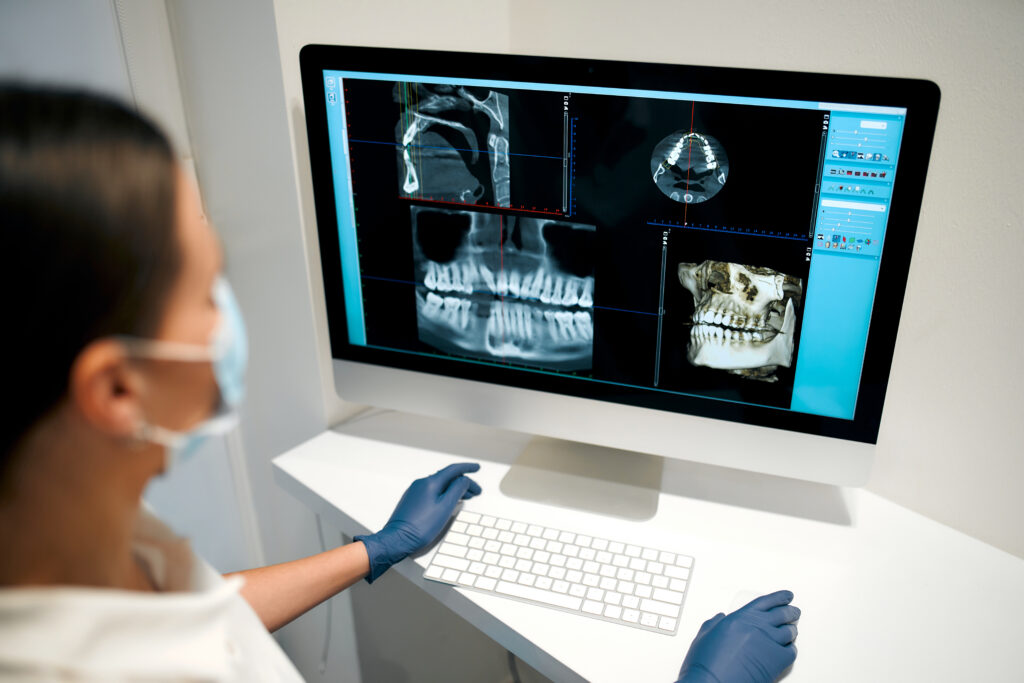
親知らずの位置、上顎洞・顎骨の広範囲の確認:パノラマが有用です。ただしパノラマは“全体像”が得意で、初期むし歯の検出は不得手です。必要に応じてデンタルやバイトウイングを併用します。
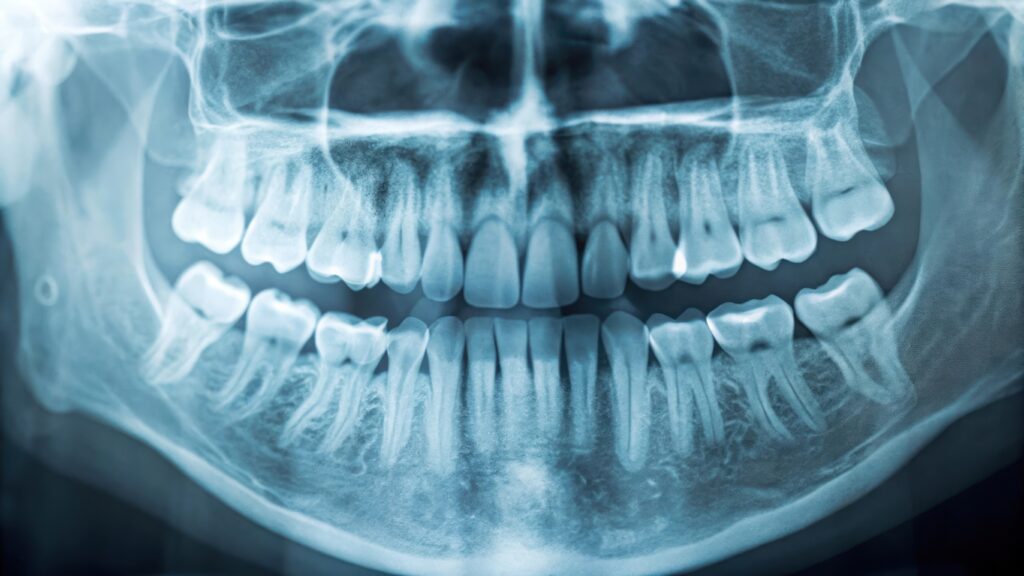
万能な一枚は存在しません。
目的ごとに最適な撮影法を組み合わせることで、見逃しを減らし、
治療の精度と安全性を高めるのが歯科放射線診断の基本です。
被ばく量はどれくらい?【日常生活との比較】
歯科レントゲンの被ばくは非常に微量です。
目安として:
デンタル(1枚):約 0.005〜0.01 mSv
パノラマ(1回):約 0.02〜0.03 mSv
歯科用CT(1回):おおむね 0.05〜0.2 mSv(装置・条件により幅あり)

これらは自然放射線(年間1.5〜2.4 mSv)や長距離フライトの宇宙線(東京–NY往復 約0.2 mSv)と
比べても小さい値です。
最新のデジタル撮影や矩形絞り(レクタンギュラー・コリメーション)の普及で、
フィルム時代より被ばくはさらに低減しています。
ポイント:被ばくのリスクよりも、適切な診断情報を得るメリットが大きい状況がほとんどです。
だからこそ「必要なときにだけ」撮影します。
いつ撮るのが正解?
“毎回同じ検査”ではありません。
患者さんの年齢、むし歯・歯周病リスク、症状、既往歴、前回画像との比較などを踏まえ、個別に選択します。
代表的な考え方:
初診・全体評価 : パノラマ+必要部位のデンタル/バイトウイング。全体像と詳細の両立。
むし歯リスクが高い・治療中 : バイトウイングの間隔は6〜12か月(小児~若年、ハイリスク)
などリスクと年齢で調整。
むし歯リスクが低い・メインテナンス : バイトウイング18〜36か月など、不要な頻回撮影は
避ける。
根管治療・インプラント・親知らず抜歯 : 治療計画と安全性確保のため適切な時点で
デンタルや歯科用CTを選択。
最新のADA(米国歯科医師会)推奨も、「レントゲンは“必要なときだけ”」を強調し、2D/3Dそれぞれの患者選択基準が整理されています。
妊娠中・小児でも大丈夫?
大前提は「正当化と最適化」。
つまり、撮る理由が明確で、線量を最小限にというのが原則です。
現代のデジタル装置と適切な絞りを用いた歯科X線は、妊娠の時期に関わらず必要性があれば
実施可能とされています(腹部から離れた照射・局所照射であり、全身影響は極めて小さい)。
なお、米国の最新推奨では、従来一般的だった鉛エプロンや甲状腺プロテクタの routine 使用は推奨されないと明記。理由は、現代機器の線量が十分に低く、遮蔽が一次線を遮って再撮影を招くことがあるためです。重要なのは矩形絞り・適正条件・デジタル化です。
日本国内でも、安全管理ガイドラインの整備や研修の義務化が進み、診療所レベルでの放射線安全体制が求められています。

パノラマ・デンタル・バイトウイング・CTの“使い分け”
パノラマ:広範囲に全体像を把握。親知らず、顎骨、上顎洞などの評価に有用。ただし初期むし歯の検出は不得手。
デンタル(口内法):1〜数歯を高解像度で。根尖病変、根形態、歯根破折の評価に。
バイトウイング:上下臼歯部の隣接面むし歯や骨レベルを効率よく。むし歯の早期発見に最適。
歯科用CT:神経・上顎洞や骨形態を立体的に。インプラント計画、難抜歯、根管の複雑形態で価値が高い。線量は医科CTより大幅に小さい設定が一般的。
安全性をどう担保しているか(医院側の取り組み)
正当化:医学的に必要なときだけ注文(オーダー)する。既存画像の活用で重複撮影を避ける。
最適化:デジタル撮影・矩形絞り・適正管電圧/時間・適切な患者ポジショニングで線量最小化。
品質保証(QA/QC)と教育:機器の点検・校正、スタッフ研修、被ばく管理体制の整備。
「撮らないリスク」もある
レントゲンを避けることで、見えない進行(隠れむし歯、歯周支持骨の喪失、根尖病変)を見逃す可能性が高まります。早期に発見できれば、削らず経過観察や低侵襲治療で済むことも少なくありません。適切なタイミングの画像診断は、長期予後の分かれ道になり得ます。
よくあるご質問(FAQ)
Q1. 毎回の定期検診で必ず撮るの?
A. いいえ。リスクと目的次第です。むし歯リスクが高い/症状がある/治療中などでは短い間隔、低リスクなら12〜24か月など、決まりはありません。
Q2. 小児や妊娠中は避けるべき?
A. 必要性が高ければ実施可能です。現代の機器と撮影法なら被ばくは極低線量で、身体への影響は極めて小さいと考えます。歯科医院によっては、妊娠中(の可能性を含め)は撮影しないと決めている医院も少なくないかもしれません。まず、迷ったらまず歯科医に相談を。
Q3. 防護エプロンは着けないの?
A. 最新の推奨では原則不要です。
絞り・デジタル化の方が有効で、エプロンが一次線を遮って再撮影になるデメリットが指摘されています(地域や歯科医院の方針で対応が異なる場合あり)。
まとめ
レントゲンは「必要なときに、最小限で」。これがグローバルスタンダード。
被ばく量はきわめて少ない一方、得られる診断価値は大きいです。
パノラマ・デンタル・バイトウイング・CTを目的に応じて使い分けることで、見逃しを減らし、安全で精度の高い治療につなげることができます。
当院有明ガーデン歯科クリニックでも、最新ガイドラインに沿った安全管理と被ばく最適化を徹底しています。
参考情報(一般向け)
American Dental Association(ADA)の歯科X線まとめ(最新更新:2026年1月):適応・安全性・妊娠時の考え方など。
ADAプレスリリース(2026/1/5):「必要なときだけ」の患者選択推奨を明確化(2D/3D対応)。
東京都歯科医師会リーフレット:歯科X線の被ばく量を生活の放射線と比較。
日本歯科放射線学会ガイドライン:診療所における放射線安全管理。
医療法人社団天白会有明ガーデン歯科クリニックは、
お口の中の些細なトラブルやお悩み事、検診など、お気軽にご相談できる歯科医院です。
どんなことでも、どうぞお気軽にご相談ください。
土日祝も20時まで診療しており、駐車場も完備しています。
あなたの歯の健康をサポートいたします!
このブログの監修者
医療法人社団天白会
有明ガーデン歯科クリニック
院長 荻野佑太

理事長 歯学博士 山田健太郎 日本口腔インプラント学会 専門医








